Обновлено: 24.06.2023
Большая часть современных лекарственных средств применяется с помощью ингаляций. Этому есть две причины: во-первых ингаляции более эффективны, чем инъекции и таблетки, во-вторых ингаляции безопаснее, чем таблетки, поскольку таблетки нередко имеют побочные эффекты и в целом плохо влияют на организм. Ингаляционная терапия лишена этих недостатков и об этом пойдет речь ниже.
Использование ингалятора позволяет максимально эффективно применить лекарства, время начала действия препарата очень мало, препарат начинает действовать в первые же секунды ингаляции. При этом возникновение нежелательных побочных эффектов минимально, а это, в свою очередь, положительно сказывается на процессе выздоровления.
Как делать ингаляции эффективно?
Для этого нужно соблюдать три простых правила:
Первое — четко следовать правилам использования ингалятора
Второе — использовать небулайзер, соответствующий необходимости. Проще говоря, если Вам нужно ингалировать верхние отделы дыхательных путей, то подойдет компрессорный или парокапельный ингалятор. И напротив, для ингаляции нижних отделов дыхательных путей использовать ультразвуковые и меш небулайзеры.
Третье вытекает из второго, а именно — использовать более совершенные небулайзеры, которые дают более эффективное использование лекарств. Опять же, меш небулайзеры имеют самый высокий процент попадания лекарства в нужный отдел дыхательных путей — 80-90%
Для успешного лечения исключительно важно, умеете ли вы правильно пользоваться ингалятором. Для простоты использования современные компрессорные небулайзеры имеют специальную систему клапанов, которая обеспечивает самое высокое образование аэрозоля при вдохе. Но этого не всегда достаточно для эффективного и правильного лечения.
Если препарат не попадает по назначению, то действует неэффективно и длительное чрезмерное использование лекарств приводит к побочным эффектам. Проблема низкой эффективности ингаляционного лечения особенно актуальна для детей, пожилых больных и пациентов с тяжелым течением заболевания.
Британские специалисты обращают внимание, что основным фактором неэффективного лечения астмы у детей является неправильный выбор небулайзера и неправильная техника проведения ингаляции.
Рассмотрим основные правила и ошибки при использовании ингаляторов.
Основные правила использования аэрозольного ингалятора
Проверьте соответствие препарата и используемого небулайзера. Так, некоторые препараты нельзя использовать в ультразвуковых ингаляторах. К ним относятся антибиотики, гормональные препараты и другие. Проконсультируйтесь с врачом по поводу допустимых препаратов. Категорически не рекомендуется использовать в электронных небулайзерах, будь-то компрессорные, ультразвуковые или меш небулайзеры, самостоятельно приготовленные растворы масел. Помните, что масло используется в масляных ингаляторах, которые имеют совсем другой принцип работы.
Во время ингаляции вдыхайте спокойно и глубоко. Если Вы ингалируете носоглотку, то вдыхайте через нос, а выдыхайте через рот. Если ингаляция для горла, трахей бронх (проще говоря, всего кроме носа), вдыхайте и выдыхайте ртом. Продолжайте медленные вдохи до заполнения легких. Спокойно выдыхайте.
Ошибки при использовании небулайзеров
Мундштук неплотно обхватывается губами или лицевая маска неплотно прилегает. При этом может теряться часть лекарства.
Использование неправильных настроек относительно размера частиц аэрозоля и глубины проникновения лекарств. Помните что глубже — не всегда лучше. Иначе говоря, если Вы лечите ларингит или трахеит, то препарат не должен проникать глубоко, он должен действовать именно на больных участках. Более крупные капли аэрозоля оседают в верхних отделах, мелкие более летучи и проникают вглубь. Неправильное применение лекарств значительно снижает эффективность лечения.
Если нужно ингалировать нижние отделы дыхательных путей, то голову можно поднять, чтобы дать препаратам прямой путь в легкие. Если голова находится в обычном положении, то лекарства могут оседать на задней стенке горла, не достигая цели.
Недостаточно глубокий вдох снижает эффективность ингаляций. Дышите ровно, глубоко и спокойно. Не делайте резких вдохов или выдохов.
Не делайте больше процедур, чем назначил врач или необходимо для лечения. Если лечение не имеет эффекта, то в первую очередь стоит обратить внимание на то, правильно ли Вы проводите процедуру ингаляции.
В заключение можно сказать, что первые ингаляции можно провести в присутствии врача, чтобы избежать самых распространенных ошибок.

Основные группы препаратов, использующиеся в ингаляторах и механизм их действия.
Принципы подбора ингалятора
Применяемые дозы и симптомы передозировки.
Реквизит: ингаляторы, содержащие бронходилятирующие препараты, кортикостероидные гормоны, холинолитики; спейсер, пикфлоуметр.
В начале занятия мы предлагаем 1-2 больным продемонстрировать технику пользования ингалятором. За 2 года работы в астма-школах у нас были только единичные случаи правильного использования дозированных аэрозолей. Как правило, независимо от стажа болезни больные делают принципиальные ошибки — не плотно обхватывают губами мундштук, не делают предварительный выдох и т.д. После этого преподаватель рассказывает правильную технику ингаляций и сам ее демонстрирует. С этой целью мы используем атровент, т.к. он практически не обладает побочными действиями. Важно, что больные освоили правильную технику ингаляций:
1. Встряхнуть ингалятор
2. Снять защитный колпачок
3. Повернуть ингалятор дном вверх
4. Сделать полный выдох через сомкнутые губы
5. Плотно обхватить мундштук ингалятора губами
6. Начиная делать вдох, нажать на дно ингалятора и глубоко вдохнуть лекарство. При этом должно возникнуть ощущение, что лекарство не осталось во рту, а попало в бронхи
7. Задержать дыхание на 5-10 сек.
8. Сделать спокойный выдох
9. Надеть на ингалятор защитный колпачок
Важно подчеркнуть, что при бронхиальной астме существует 2 вида лечения: базовое — противовоспалительное и симптоматическое, применяющееся главным образом для купирования приступа. Существует 2 вида лекарств, которые находятся в ингаляторах. К противовоспалительным препаратам ингаляционные стероиды, хромогликат и недокромил натрия. К препаратам симптоматического действия относятся берстек, вентолин (сальбутамол), бриканил, атровент, беродуал. Обычно у больных сразу возникает большое количество вопросов — по названиям препаратов, механизму действия — на все вопросы необходимо ответить, не давая при этом индивидуальных лечебных рекомендаций — это дело лечащего врача. Необходимо донести до каждого больного принципиальное отличие профилактических противовоспалительных препаратов от бронходилятаторов. Вопрос типа «почему мне хорошо помогает беротек и совершенно не помогает бекотид?» будет часто повторяться больными. Опыт показывает, что к этой теме необходимо возвращаться на каждом занятии, так как больные забывают или не понимают с первого раза принципы использования ингалятора. Поэтому, по возможности, нужно повторять материал (см. список вопросов к занятию).
Больной должен знать, что подбирать лечение ему должен врач. Вредно пользоваться советами окружающих, т.к. существуют разные формы бронхиальной астмы и, соответственно, использует разное лечение. Однако, если трудно вовремя получить совет врача или при дефиците лекарств в аптеках, больные должны знать какие ингаляторы являются взаимозаменяемыми. Желательно, чтобы больные записали группы ингаляторов по механизму действия: бронходилятаторы (беротек, сальбутамол, бриканил), холинолитики (атровент, тровентол), препараты смешанного действия (беродуал, дитэк), противовоспалительные — интал (тайлед) и ингаляционные глюкокортикоиды (ингакорт, бекотид, пульмикорт и др.). Понимание — какие ингаляторы являются взаимозаменяемыми — достигается путем тренинга (см. вопросы к теме). Эффект от применяемого дозированногоаэрозоля больной может самостоятельно мониторировать с помощью пикфлоуметра.
Каждый больной использует индивидуально подобранную дозировку лекарственных препаратов. Так дозировка ингаляционных гормонов может достигать 1000-1500 мкг. Важно, что повышение количества вдыхаемого бронходилятатора свидетельствует об обострении болезни или неадекватно подобранном лечении. В этом случае больной должен обратиться к врачу или использовать уже имеющиеся рекомендации.
Основные побочные действия бронходилятаторов — тахикардия, мышечный тремор, психомотороное возбуждение — больше выражены у симпатомиметиков 1-го поколения: изадрина (новодрина), алупента. При появлении таких эффектов желательно снизить используемую дозу или поменять дозированный аэрозоль. Побочное действие атровента и тровентола, связанное с их атропиноподобным действием, встречается редко. При применении ингаляционных глюкокортикоидов, с цель предотвращения кандидоза слизистых мы рекомендуем больным полоскать рот и горло содовым раствором или просто водой после применения аэрозоля, а также по возможности применять аэрозоль после еды и пользоваться спейсером.
Некоторые больные не могут синхронизировать вдох с нажатием на дно баллончика. В настоящее время рекомендуют использовать спейсеры — пластиковые камеры различной конструкции и размера. Также они рекомендуются при применении ингаляционных КС. Спросите у больных — знают ли они о спейсерах, и если да, то пусть продемонстрируют как им пользоваться. Правила использования спейсера следующие:
1. Удалить защитный колпачок, встряхнуть ингалятор и вставить его в спейсер.
2. Обхватить губами ротовой конец спейсера.
3. Нажать на ингалятор так, чтобы лекарство попало в спейсер.
4. Глубоко медленно сделать вдох.
5. Задержать дыхание на 5-10 сек., затем выдохнуть через ротовой конец.
6. Повторить вдох, не нажимая на ингадятор.
7. Отсоединиться от спейсера.
8. Выждать 30 сек., затем впрыснуть вторую дозу аэрозоля (при необходимости) и повторить п. 1-7.
9. Во время астма-школы желательно, чтобы больные потренировались в использовании спейсеров.
Какие лекарства обладают профилактическим действием?
Какие лекарства быстро снимают приступ удушья?
Нужно ли использовать профилактические лекарства, если самочувствие хорошее?
В каких случаях применяют беротек (вентолин, бриканил)?
Какие лекарства обладают противовоспалительным эффектом?
если приступы удушья возникают по ночам, нужно ли пользоваться лекарствами днем?
Ингаляции небулайзером можно проводить не только в условиях стационара, но и дома. Рассмотрим, как правильно пользоваться ингалятором небулайзером в домашних условиях: как дышать через нос и рот и особенности проведения ингаляции, процесс сборки небулайзерной камеры, частые ошибки.
Как работает ингалятор
Ингалятор — устройство для доведения мелкодисперсных препаратов до верхних дыхательных путей, небулайзер доводит препараты в состоянии мелких аэрозольных частиц до нижних дыхательных путей (1, англ.). Ингалятор небулайзер преобразует жидкие лекарственные препараты в мельчайшие, взвешенные в воздухе, частицы. Препарат в виде аэрозоля или пара достигает нижних, верхних дыхательных путей, оказывая терапевтический эффект.
В зависимости от технологий выделяют 4 вида ингаляторов: паровой ингалятор, компрессорный, ультразвуковой, приборы с меш-технологией (2, англ.).
- Паровой ингалятор — нагревает препарат до газообразного состояния. Частицы пара проникают только в верхние дыхательные пути. Дыхание строго через маску. Не используется при гипертермии, отеке верхних дыхательных путей. При резких вдохах возможны ожоги горячим паром.
- Компрессорный ингалятор — наиболее популярная технология нагнетания препарата потоками воздуха, подходят для большинства препаратов.
- Ультразвуковая технология — препарат расщепляется в мелкодисперсную аэрозоль с помощью высокочастотных колебаний; ультразвук сохраняет все свойства препарата.
- Меш-ингалятор пропускает лекарство через сетку с мельчайшими отверстиями — так создается аэрозоль. Препарат не разрушается, так как вибрации направлены на сетку, а не на лекарство.
Как собрать небулайзерную камеру
Часто у пользователей небулайзеров возникают трудности с прибором — бывает сложно собрать камеру, в которую заливается лекарство. Пошагово разберём, как это сделать правильно, на примере ингалятора OMRON Comp Air NE-C24.
Когда вы впервые откроете коробку с небулайзером, камера может быть как в собранном виде, так и в разобранном. Рассмотрим вариант, когда она разобрана и покажем, как её собрать.
Небулайзерная камера состоит из 4 элементов.
- Резервуар для лекарственных средств.
- Отбойник.
- Крышка небулайзерной камеры.
- Заглушка.
Для корректной работы небулайзера необходимо поместить отбойник внутрь резервуара — без него лекарство не превратится в аэрозоль, а ингаляция не будет иметь смысла.
Когда вы установите отбойник, залейте лекарство в резервуар, закройте крышку и подсоедините воздуховодную трубку.
Резервуар собран. Осталось подобрать подходящую насадку для ингаляции: мундштук, маску для взрослого или для ребёнка.

В ингаляторах OMRON отбойник помещается на конуснообразный элемент резервуара (сопло).
Как проводить ингаляции
Перед использованием подготовьте небулайзер: залейте ингаляционный раствор в небулайзерную камеру. Не кладите её набок — так лекарство может вылиться.
Ингаляцию рекомендуется проводить сидя, в расслабленном положении.
- Нажмите на кнопку включения.
- Плотно обхватите мундштук губами.
- Во время ингаляции дышите медленно и глубоко.
Длительность ингаляции и объём лекарства назначаются врачом.
Что заливать в ингалятор
В ингаляциях используют лекарства, физрастворы, эфирные масла. Что выбрать — зависит от очага воспаления и характеристик ингалятора. Например, в паровых ингаляторах не рекомендуется использовать антибиотики и гормональные препараты — они разрушаются при высокой температуре.
Какие лекарства используются для ингаляций:
- Бронхолитики для лечении бронхиальной астмы и хронической обструктивной болезни лёгких.
- Нестероидные противовоспалительные препараты — уменьшают боль, лихорадку и воспаление.
- Антибиотики, если у пациента находят бактериальные инфекции.
- Кортикостероиды — стероидные противовоспалительные средства.
- Муколитики — они помогают вывести мокроту из лёгких.
Физраствор подходит для профилактики, а также при ОРВИ и гриппе. Он снимает отёчность и раздражение слизистой, способствует отхождению мокроты. Поскольку это физиологический раствор, с ним можно проводить ингаляции детям.
Считается, что минеральная вода «Боржоми» или «Ессентуки» могут заменить физраствор, но производители ингаляторов их не рекомендуют использовать. Всё потому, что в составе содержатся нефизиологические взвеси.
Эфирные масла используются только с паровыми ингаляторами при лечении верхних дыхательных путей — они полезны для профилактики ОРВИ и гриппа.
Их запрещено использовать в небулайзерах, поскольку при попадании в нижние дыхательные пути масло может закупорить бронхи.
Что нельзя использовать для ингаляций:
- Суспензии и растворы, от которых остается осадок.
- Отвары и настои трав.
- Растворы эуфиллина, папаверина, димедрола.
Частые ошибки при использовании
Если у вас раньше не было необходимости проводить ингаляции, при первом использовании могут возникнуть ошибки с выбором средства для ингаляции, со сборкой или во время процедуры.
Рассмотрим самые популярные из них.
- Не обрабатывать прибор, если им пользуется один человек. Мыть ингалятор необходимо — остатки лекарства вредят прибору, а оставшиеся бактерии могут привести к повторному заболеванию.
- Вытаскивать отбойник или неправильно вставлять его в небулайзерную камеру. Отбойник превращает жидкость в аэрозоль, и благодаря нему прибор выполняет свою основную функцию — даёт лекарству проникнуть к очагу воспаления.
- Наливать что угодно — в том числе суспензии и травяные отвары. А также заменять физраствор минеральной водой. Рекомендуется использовать только те лекарства, которые выписывает лечащий врач и то, что рекомендовано для использования производителем.
Из-за неправильно вставленного отбойника процедура теряет смысл. Как поставить отбойник правильно, смотрите в инструкции к прибору — у разных производителей разная конструкция.
Как пользоваться ингалятором ребёнку
Детям пользоваться ингалятором нужно только под присмотром взрослых. Бывает, что не каждый ребёнок может спокойно просидеть в течение 15-20 минут во время процедуры. И родители таких детей знают, как тяжело усадить ребёнка и убедить его спокойно подышать в маску.
Мы собрали советы, которые помогут провести лечение спокойно.
- Проводите ингаляции в одно и то же время каждый день, чтобы они стали частью рутины. Так ребёнок привыкнет и будет меньше капризничать.
- Придумайте особое название для времени лечения. И подумайте, как отвлечь ребёнка — можно читать книжку, включить любимую песню, достать игрушки.
- Вместе наклейте стикеры на небулайзер, чтобы у ребёнка возникла приятная ассоциация с прибором.
- Позвольте ребёнку самому включать и выключать прибор, а также надевать маску.
- Хвалите или дарите небольшие подарки после процедуры за то, что ребёнок сидел спокойно и помогал вам.
Собирать ингалятор, заливать лекарство и мыть комплектующие нужно взрослому, чтобы не испортить прибор и чтобы процедура прошла эффективно.
Как пользоваться ингалятором при хроническом заболевании
Ингаляции при хронических заболеваниях дыхательных путей — самое эффективное средство лечения. Это необходимо для снятия воспаления, которое провоцирует приступы.
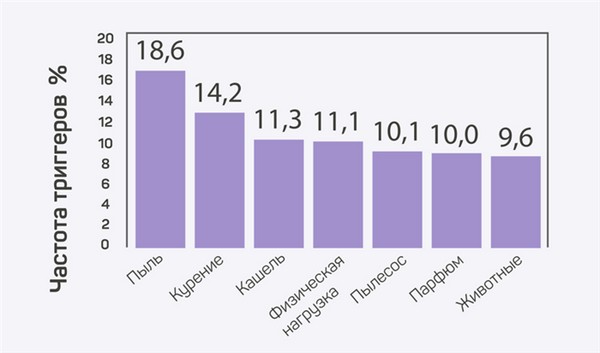
Самые частые триггеры приступа при хронических заболеваниях лёгких.
При хронических заболеваниях ингаляция используется:
- чтобы снять приступы и обострения (для неотложной медицинской помощи);
- для базисного лечения пациентов с риском частого обострения;
- для приёма лекарств, доставка которых возможна только небулайзером;
- при больших дозах препарата.
Принципиального отличия в технике использования ингалятора, по сравнению с лечением ОРВИ и гриппа, нет.
Читайте также:
- Диагностика и лечение Ку-лихорадки. Профилактика Ку-риккетсиоза
- Гипертония и курение: влияние никотина на сосуды, прогнозы и осложнения
- Экспертиза временной нетрудоспособности. Принципы
- Панкреатит — причины возникновения, профилактика
- Как не спалить ребенка под солнцем? Защищаем кожу малыша от солнечных ожогов

Читайте в этой статье:
-
Что такое ингаляция?
-
Самостоятельный выбор лекарств
-
Использование лекарств на основе масел
-
Неправильная продолжительность и частота ингаляций
-
Использование небулайзера после другого человека
-
Отмена ингаляций при повышении температуры
-
Неправильное дыхание
-
Проведение ингаляций при любой простуде
-
Использование мундштука для детей младше 5 лет
-
Эффективные ингаляции по всем правилам
Небулайзеры – это устройства, распыляющие лекарственные вещества в виде аэрозоля. При вдыхании мельчайшие частички препаратов попадают в дыхательные пути и воздействуют непосредственно на очаг заболевания. Приборы дают возможность точно дозировать раствор и предотвращают побочные эффекты, которые возникают при лечении сиропами или таблетками. Но несоблюдение правил при ингаляции может существенно снизить эффективность лечения, а иногда и нанести вред организму.
Что такое ингаляция?
Чтобы правильно выполнять процедуру, стоит разобраться, что такое ингаляция, каковы ее цели и особенности. Под этим термином понимается вдыхание лекарственных веществ в аэрозольной форме. Процедура проводится с помощью специальных приборов – ингаляторов или небулайзеров, которые превращают раствор для ингаляции в мельчайшие частички.
Попадание этих частиц на слизистую оболочку системы дыхания оказывает комплексное воздействие: блокирует воспаление, снимает отек, способствует выводу слизи и мокроты, оказывает увлажняющее действие. Все это помогает сократить симптомы, ускоряет процесс лечения, улучшает самочувствие.
Ингаляторы могут использоваться в амбулаторных и домашних условиях. Их применяют для взрослых и для детей любого возраста при отсутствии противопоказаний. Ингаляции эффективны при респираторных вирусных инфекциях и бронхитах, при астме и пневмонии, некоторых других заболеваниях. Такая процедура служит хорошей профилактикой болезней ЛОР-органов и помогает справиться с осложнениями после коронавирусной инфекции.

Но все эти положительные свойства проявляются только при правильном использовании приборов, поэтому стоит знать о наиболее частых ошибках, которые допускаются при использовании небулайзеров.
Самостоятельный выбор лекарств
Одной из наиболее частых и при этом самых опасных ошибок являются попытки самолечения. Важно помнить, что лекарство для ингаляционной терапии должен назначать врач с учетом клинической картины, сопутствующих заболеваний, возраста и прочих нюансов.
Например, известно, что ингаляции помогают при кашле. Но если человек покупает в аптеке отхаркивающее средство на свое усмотрение, вполне могут проявиться бронхообструкции. Не исключено увеличение объема мокроты. Врач при подборе препарата определяют тип кашля, степень вязкости мокроты, сужаемость просветов в бронхах, наличие бронхоспазма и отека слизистой. Только на основании всех этих факторов доктор подбирает подходящий лекарственный раствор.
Использование лекарств на основе масел
Масляный раствор содержит жиры, которые оседают на легких во время ингаляции. Это приводит к нарушению газообмена и может стать причиной опасных осложнений. Существует даже такой термин – масляная пневмония. К тому же составы, содержащие масло, нарушают работу небулайзера, выводят его из строя, и восстановить работоспособность устройства зачастую уже невозможно.

Неправильная продолжительность и частота ингаляций
Время ингаляции в каждом случае определяется врачом в зависимости от вида заболевания, его сложности, характеристик применяемого лекарства и прочих факторов. В среднем процедура проводится трижды в день, через час после еды. За это время повышается внутрибрюшное давление, за счет воздействия внутренних органов на диафрагму сокращается дыхательный объем.
Если ингаляции назначены для разжижения мокроты, делать их нужно не меньше, чем за 4 часа до сна, чтобы успеть откашляться. В ином случае сон будет нарушен постоянным кашлем, который усилится при горизонтальном положении тела либо мокрота будет застаиваться, а утром начнутся приступы продуктивного кашля. При использовании бронходилаторов ингаляции проводятся за час до сна, это связано со стимулированием сердца и сосудов. В любом случае, необходимо четко следовать рекомендациям врача относительно времени ингаляций.
Использование небулайзера после другого человека
Обычно в семье имеется один небулайзер, и если заболевает сразу несколько домочадцев, все они пользуются одним прибором. Ключевое правило в этом случае – обязательная обработка съемных элементов ингалятора после каждой процедуры. Подробная информация об очистке прибора есть в инструкции. Только при таком подходе можно избежать перекрестных инфекций и проводить процедуры всем членам семьи.
Отмена ингаляций при повышении температуры
Многие считают, что при повышенной температуре (гипертермии) ингаляции делать нельзя. На самом деле это не совсем так. Подобные состояния служат противопоказанием только для проведения процедуры с помощью парового ингалятора. Небулайзеры других типов могут использоваться и при повышенной температуре, если врач не дал других указаний. Однако при ухудшении самочувствия во время процедуры необходимо сразу ее прекратить.
Неправильное дыхание
Во время ингаляции нужно дышать ровно и спокойно. Если прибор используется для лечения заболеваний трахеи, гортани или глотки, нужно делать вдох через рот, на 2 секунды задерживать дыхание, после чего делать полный выдох через нос. При лечении болезней носоглотки, околоносовых пазух и носа вдох и выдох делаются через нос. Во втором случае используются специальные канюли или маска.

Важно помнить, что глубокое дыхание во время ингаляции вызывает гипервентиляцию легких, из-за чего возникает головокружение.
Проведение ингаляций при любой простуде
Ингаляция – это эффективный метод лечения бронхитов, пневмоний, трахеитов, снятия симптомов бронхиальной астмы. В этом случае целесообразна доставка частиц действующего вещества глубоко в органы дыхания, где они оседают в высокой концентрации. А вот лечение фарингита или насморка таким способом не даст ожидаемого эффекта, поскольку на слизистой носа и глотки задержится совсем немного частиц.
Использование мундштука для детей младше 5 лет
Ребенок в таком возрасте не всегда может дышать правильно, делая вдох ртом через мундштук. Маска помогает добиться оптимальной концентрации лекарственного вещества и упростить процедуру в целом. Но она должна плотно прилегать к лицу, иначе эффективность ингаляции снизится.
Эффективные ингаляции по всем правилам
Перед использованием небулайзера необходимо проконсультироваться с врачом, а затем соблюдать все его рекомендации при проведении ингаляций. Стоит знать и об основных ошибках, которые снижают эффективность процедуры, чтобы не допускать их во время лечения.
Ингаляция – эффективная процедура при заболеваниях дыхательных путей. Но иногда ингаляции усложняют ситуацию, и причина этому − неправильное применение прибора. Расскажем, какие ошибки при использовании небулайзеров нельзя допускать.
Семь ошибок при использовании небулайзера
- Самолечение
Выбор лекарственного препарата, длительности и кратности проведения процедур зависит от вида и тяжести заболевания. А диагностика и назначение лечения – это прерогатива врача.
- Использование масляных растворов
Капельки масла оседают на бронхах, нарушают газообмен и могут привести к опасным последствиям. Устройство же приходит в негодность и не подлежит ремонту.
Для проведения ингаляций можно использовать только специальные лекарства, предназначенные для небулайзерной терапии.
- Использование небулайзера сразу после другого члена семьи
Съемные элементы небулайзера следует обрабатывать после каждой процедуры в соответствии с инструкцией к прибору. Это исключает перекрестные инфекции, если небулайзером пользуются несколько людей.
- Несоблюдение времени и кратности выполнения ингаляций
Частота и время проведения процедур подбираются врачом в зависимости от вида и сложности заболевания.
- Отмена процедуры при повышенной температуре тела
Если состояние пациента удовлетворительное и иное не предписано врачом, ингаляции с помощью небулайзера можно делать и при повышенной температуре тела.
Гипертермия является противопоказанием для паровых ингаляций, но небулайзеры работают по другому принципу.
- Проведение ингаляций для лечения заболеваний, при которых небулайзерная терапия неэффективна
В небулайзере лекарственный раствор рассеивается до мелкого тумана с размером частиц 1−5 мкм. Аэрозоль оседает в средних и нижних отделах дыхательных путей. Процедуры помогают при трахеите, бронхите, бронхиальной астме и пневмонии. При фарингите и рините ингаляции будут неэффективны.
- Применение формированного дыхания
Дыхание во время ингаляции должно быть обычным, нефорсированным. Частое глубокое дыхание приводит к гипервентиляции легких и может вызвать головокружение.
Совсем недавно, обратившись к терапевту или лору, пациенты при болезнях органов дыхания стали получать от врачей рекомендации приобрести небулайзер – новый вид ингалятора, способного распылить лекарство на мельчайшие частички, покрывающие самые отдалённые участки дыхательных путей. Впечатления от использования этого устройства у пациентов разные. Кому-то небулайзер помог, а кому-то ещё больше усложнил ситуацию. Причиной этого являются ошибки, возникающие из-за неумения многих пользоваться этим ингалятором. Именно об этих ошибках мы и расскажем в нашей статье.
Первая ошибка – использование небулайзера при малейших простудных заболеваниях. Это устройство эффективно, когда воспалена слизистая гортани либо нижние дыхательные пути, к примеру, когда у пациента наступил бронхит или стеноз гортани. От этих болезней вылечиться можно только при распылении лекарства на мелкие составляющие, поступающие во время ингаляции глубоко в органы дыхания и оседающие там в высокой концентрации. В этом случае слизистая носа и глотка получают лекарства в гораздо меньшем количестве, чем при распылении обычным спреем.
Чтобы лекарственные средства оседали в верхних дыхательных путях, частицы аэрозоля должны быть крупнее и, соответственно, тяжелее. Поэтому лечение фарингита или обычного насморка при помощи небулайзера требует от небулайзера некоторой дополнительной функциональности. Например, в небулайзерах Little Doctor поставляются распылители как для верхних дыхательных путей (фарингит, ларингит, ангина и т.п.), так и для нижних дыхательных путей (бронхит, астма и др.)

Второй ошибкой является самостоятельный подбор лекарства. По мнению специалистов самостоятельный отбор отхаркивающего препарата может спровоцировать появление бронхообструкций, стать причиной увеличения количества мокроты. Только врачи способны определить тип кашля, его мокроту, вязкость, сужаемость просвета бронхов, появился ли бронхоспазм, отекла ли слизистая. И по результатам осмотра он уже сможет подобрать тип ингаляционной терапии. Конечно, существуют некоторые общие рекомендации при самых распространенных болезнях или при симптоматическом лечении. Об этих рекомендациях можно будет прочитать в нашей следующей статье.
Третьей и очень серьезной ошибкой является заливание в дозаторы масляных растворов. В результате этого осевшие на бронхах жиры нарушают газообмен, что приводит к самым непредсказуемым последствиям, может довести до отёка лёгких или даже до так называемой масляной пневмонии. Для использования масляных растворов существуют масляные ингаляторы, эффективность которых — тема для отдельной статьи. Что касается травяных настоек и отваров, то в данном случае некоторые врачи советуют их использовать в небулайзере, который после ингаляции необходимо тщательнейшим образом очистить. Чтобы не испортить прибор, такие лекарства перед использованием процеживают через сделанную из целлюлозы бумагу, которая помогает оставить все микрочастицы. Однако, лучше не рисковать прибором и покупать готовые лекарства в аптеке.

Четвёртой ошибкой является неправильная время выполнения ингаляций. Частота ингаляций назначается врачом в зависимости от сложности заболевания, в среднем три раза за день. Ингаляцию, по мнению специалиста, следует делать после еды (через один час). В это время происходит увеличение внутрибрюшного давления и происходит давление органов живота на диафрагму, вследствие чего выполняется уменьшение дыхательного объёма. Ингаляции, назначенные для разжижения мокроты делаются за несколько (минимум за 4) часов до сна. За это время пациент успеет откашляться. В противном случае произойдёт застой мокрот, в результате чего утром появится продуктивный кашель. Ингаляции с использованием бронходилататоров делаются перед сном (за один час). За это время произойдёт стимулирование сердечно-сосудистой системы.
Пятой ошибкой является отмена ингаляций при высоких температурах. В данном случае нельзя принимать паровые ингаляции, поскольку они увеличивают жар. Их также нельзя делать при наступлении бронхозпазма, обструктивного синдрома, отёке слизистой. Иначе это приведёт к ещё большему увеличению отёка, спазма, обструкции бронхов. Но ингаляции при помощи небулайзера при соответствующих показаниях делаются с наступлением лихорадки, поскольку лечение в данном случае выполняется с помощью мелкодисперсной смеси, у которой комнатная температура.
Шестой ошибкой является использование небулайзера после того, как ним подышал другой пациент. Многие семьи в целях экономии используют небулайзер «по кругу»: подышал идин из членов семьи, за ним другой и так далее. Так нельзя делать. Перед каждой ингаляцией составляющие небулайзера (мундштук, дозатор или маска) следует обработать антисептическим средством, прокипятить или хотя бы просто облить кипящей водой.
Выводы очевидны: перед использованием небулайзера проконсультируйтесь с врачом, именно он должен назначать лечение. Кроме того в компрессорных и и ультразвуковых небулайзерах нельзя использовать масляные растворы, это может привести к осложнениям. И последнее, но не менее важное: у каждого пользователя небулайзера должны быть свои личные принадлежности для ингаляций — маска, мундштук, канюли (насадки для ингаляций через нос). Запасные маски можно докупить отдельно. Таким образом Вы обезопасите себя и своих родных от ремиссии болезни.
Просмотреть ассортимент компрессорных небулайзеров можно в разделе:
Компрессорные небулайзеры
Небулайзеры с детскими масками:
Детсткие небулайзеры
Пользуйтесь небулайзером и будьте здоровы!
